Если вы еще не знаете об удивительных технологиях медицины будущего, которые позволяют планировать и рожать здоровых детей уже сегодня, то этот выпуск для вас.
На карте хорошо видно, как в мире распределяется показатель под названием коэффициент младенческой смертности.
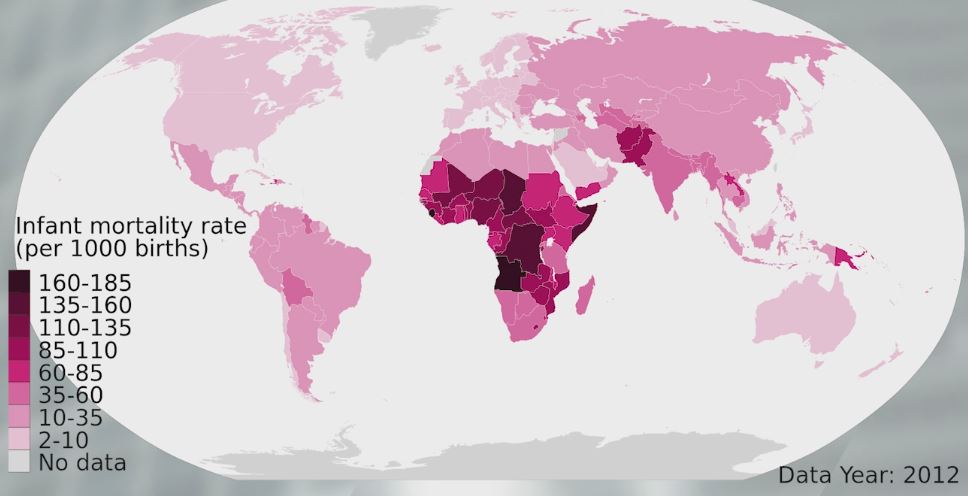
Этот коэффициент показывает, сколько новорожденных из тысячи погибает в первый год жизни. По нему легко отличить богатую и развитую страну от бедной и развивающейся. Как видно по всем оттенкам розового, лучше всего дела обстоят в Западной Европе, Японии, Северной Америке и кое-где в богатых арабских странах: там обычно этот коэффициент составляет 2-3 младенца на 1000.
В беднейших странах, например, центральной Африке он примерно в 50 раз выше – там в первый год погибает едва ли не каждый пятый ребенок.
У нас в России дела обстоят на порядок лучше чем в Африке, но и примерно на порядок хуже, чем в развитых странах Европы и Азии: в 2013 году, например, в первый год жизни в России погибали чуть больше 8 новорожденных из тысячи. Впрочем, хорошая новость в том, что за последние 20 лет этот коэффициент уменьшился почти втрое, по крайней мере, по официальным данным.
Надо сказать, что в начале 20 века младенческая смертность в Западной Европе была примерно в 20 раз выше, чем сегодня. Резкое падение этого показателя началось в середине 20 века, когда уровень жизни начал стремительно расти, а главное – появились новые медицинские технологии, антибиотики и методы планирования беременности. Это была настоящая революция в медицине (которая, кстати, была одной и главных причин сексуальной революции 1960-х, но это отдельный разговор).
Так вот, сегодня в медицине вообще и перинатологии в частности происходит новая революция: теперь врачи могут сохранить не только жизнь будущего ребенка, но также обнаружить, предотвратить, а иногда даже вылечить врожденные нарушения и болезни.
Итак, что же должны делать ответственные современные родители, чтобы их будущий ребенок родился здоровым?
Правило первое: медико-генетическая диагностика до и во время беременности
Во многих странах медико-генетическая диагностика покрывается страховкой, потому что это выгодно: чем раньше обнаружить опасность врожденной патологии, тем проще и дешевле ее избежать.
На первой консультации врач-генетик досконально изучает медицинскую историю семей обоих родителей и строит генеалогическое дерево будущего ребенка, и рассчитывает вероятность проявления у него моногенных заболеваний. Особенно часто носителями таких патологий бывают люди определенных этнических групп, исторически живших изолированно. Если в семейной истории замечены случаи определенных наследственных заболеваний, то родителям предложат сдать кровь для тестирования, чтобы удостовериться, не являются ли они носителями мутантных генов.
Зачем нужна эта информация? Какой в ней толк? - спросите вы. Толк, в общем, огромный. Например, если окажется, что вероятность наследственной болезни высока, то родители могут пойти по пути ЭКО: у женщины берут несколько яйцеклеток, оплодотворяют их в пробирке, затем проводят генетическое тестирование эмбрионов и подсаживают матери только те, которые не несут патологических генов. В итоге ребенок рождается здоровым и не несет патологических генов. Спинально-мышечной атрофия, фенилкетонурия, муковисцидоз, бета-талассемия, гемофилия – все эти и десятки других болезней удается избежать именно с помощью такой технологии.
Правило второе: три УЗИ во время беременности
Есть три важных УЗИ, которые необходимо делать беременной женщине: на 10-11, 20 и 30 неделях. На первом из них врач уже может обнаружить патологии развития, которые вызваны хромосомными мутациями. Самая известная из них – это лишняя 21 хромосома, которая приводит к появлению синдрома Дауна.
Если у врача возникло подозрение, что у плода могут быть нарушения, то, чтобы подтвердить или опровергнуть это, приходилось делать сложную и небезопасную процедуру: нужно было проколоть амниотическую оболочку, чтобы взять образец околоплодных вод для лабораторной диагностики. Это не только неприятная, но в некоторой степени опасная процедура, связанная с разными рисками для матери и будущего ребенка.
К счастью, сегодня у врачей есть альтернативный способ – неинвазивный тест. У матери лишь берут кровь из вены, и по ДНК плода, которая присутствует в минимальном количестве в крови матери, определяют наличие либо отсутствие наиболее частых хромосомных аномалий.
Ольга Панфилова (акушер-гинеколог и перинатолог, Европейский Медицинский Центр): Неинвазивный тест - это вообще чудо, потому что позволяет он с помощью крови матери, то есть неинвазивно, без прокола матки, без взятия проб амниотической жидкости с сенситивностью примерно эквивалентной той, которая есть у амниоцентеза, обнаружить ту или иную хромосомную аномалию на раннем сроке. Это важно с точки зрения возможного прерывания беременности. Если пациентка решит это делать.
Что можно сегодня диагностировать заранее? Это не только синдром Дауна, но и, например, синдромы Эдвардса, Патау, Тернера и Клайнфельтера. Это не только хромосомные мутации, но также сцепленные с полом наследственные болезни и некоторые другие генетические нарушения.
Опять же, зачем их диагностировать? Во-первых, для того, чтобы родители могли оценить риск болезни, ее тяжесть и свои силы. С некоторыми наследственными синдромами, например, с синдромом Дауна, дети благополучно рождаются и могут расти вполне счастливо. Однако большинство генетических нарушений протекают гораздо тяжелее.
Ольга Панфилова (акушер-гинеколог и перинатолог, Европейский Медицинский Центр): Если детишки с синдромом Дауна. Они рождаются, растут, они функциональны, доживают до какого-то определенного уже большого возраста - это одна история. А есть хромосомные аномалии такие, как наиболее известные синдромы Эдвардса и Патау, при которых дети умирают в первые годы жизни. Коллективно принимается это решение: доктора плюс сами будущие родители. Обычно в случаях несовместимых с жизнью хромосомных аномалиях и других аномалиях принимают решение о прерывании беременности. Чем раньше мы это выявим, с риском меньших осложнений мы сможем эту беременность остановить по медицинским показаниям.
Но даже если первое УЗИ и вся ранняя диагностика не выявили никаких проблем, будущей маме необходимо сделать как минимум еще два скринига: на 20 и на 30 неделе
Ольга Панфилова (акушер-гинеколог и перинатолог, Европейский Медицинский Центр): В районе 20 недель (крайне важный ультразвук) морфологическое УЗИ или второй скриннинг, который позволяет выявить уже не хромосомные аномалии. Какие-то пороки развития органов: пороки сердца, легких, почек, печени и так далее. Следующее ультразвуковое исследование, следующий контроль, должен быть на сроке около 30 недель для того, чтобы мы смогли оценить нет ли задержки роста плода, достаточно ли хорошо снабжается кровью плод, не нарушен ли кровоток в плаценте и пуповине.
Правило третье: некоторые пороки оперируют еще до рождения
Сегодня в арсенале перинатологов есть методы, которых не было еще пять лет назад: некоторые патологии ребенка они могут лечить уже в утробе матери, задолго до его рождения на свет.
Это звучит как фантастика, и действительно многие манипуляции еще носят экспериментальный характер, но кое-что делают уже сейчас. Например, перинатологи могут устранять проблемы, которые возникают при сложных беременностях, когда женщина ждет двойню или тройню.
Представьте: в утробе матери у двойняшек одна плацента, через которую они получают все питательные вещества для роста и развития. Обычно они прекрасно уживаются, но бывает так, что один начинает оттягивать питание на себя, а второй – голодать. Раньше с этим ничего сделать было невозможно, и ни чем хорошим такие беременности не заканчивались. Сегодня врачи могут сохранить жизнь такому плоду – с помощью небольшой лазерной операции на плаценте.
Ольга Панфилова (акушер-гинеколог и перинатолог, Европейский Медицинский Центр): Синдром фето-фетальной трансфузии, когда один малыш забирает питательные вещества у другого, потому что у них общая плацента и они не могут ее поделить. В этом случае делается во время беременности лазерная коагуляция сосудов плаценты в области прикрепления пуповины одного из плодов. Это действительно эффективно и это помогает обоим малышам родиться с более менее одинаковым весом, чтобы один не обкрадывал другого, чтобы не было синдрома задержки развития одного из плодов.
Еще сегодня врачи могут оперировать в утробе матери самые разные пороки развития будущего ребенка, например, грыжи диафрагмы или поверхностные опухоли, которые формируются под кожей. И вот это кажется совсем уж фантастикой.
Например, такой распространенный порок развития – это расщепление позвоночника или spina bifida. При этом заболевании в области из позвоночника будущего ребенка спиномозговая оболочка или даже спинной мозг выпирает в виде грыжи. В результате еще в утробе спинной мозг плода повреждается, а когда после рождается врачи оперируют его и вправляют грыжу, нервные волокна повреждаются еще сильнее. В результате ребенок с расщеплением позвоночника не может ходить, у него нарушается работа мочевой и половой системы, в общем, этот дефект приводит к тяжелым ограничениям возможностей человека.
В последние пять лет активно развиваются фетоскопические способы лечения этого нарушения. То есть, будущему младенцу еще в утробе матери делают эндоскопическую операцию. С помощью трех трубок, через проколы всего около одного миллиметра в диаметре хирурги проникают в полость матки и там вправляют и зашивают грыжу спинного мозга.
Ольга Панфилова (акушер-гинеколог и перинатолог, Европейский Медицинский Центр): Фетальная хирургия и вообще хирургия после родов спина бифиды позволяет сшить вот эти два слоя и подлежащих тканей над этим дефектом, что если это внутриутробноне позволит амниотической жидкости повлиять на эти нервные окончания и в какой-то степени сохранить функцию органов, иннервируемых этим участком спинного мозга.
Одну из первых экспериментальных работ в этой области опубликовали немецкие перинатологи из университета Гиссена в 2012 году. Из 20 новорожденных, которым они сделали такую фетоскопическую операцию, у 90% удалось успешно исправить грыжу, и две трети детей родились без нарушений развития ног и со здоровыми органами малого таза.
За последние три года в западных странах хирурги опубликовали еще несколько десятков подобных работ, и постепенно врачи приходят к выводу, что это достаточно безопасная для матери операция, главным побочным эффектом которой могут быть преждевременные роды примерно на 33 неделе беременности. Что, очевидно, несравнимо лучше, чем рождение ребенка с тяжелой инвалидностью.
Более того, уже сегодня – пока в рамках экспериментов – но делают даже более сложные вещи.
Ольга Панфилова (акушер-гинеколог и перинатолог, Европейский Медицинский Центр): Недавно на одной конференции проводилось в качестве иллюстрации приводили пример видеосъемки операции, когда удаляли опухоль легкого внутриутробно у ребенка во втором триместре беременности. Эта опухоль естественно сдавливала легкое, внутриутробно ребенок же не дышит, он питается кислородом, попадающим через пуповину - это было не актуально. Но естественно после рождения были бы большие проблемы, было бы не раскрытие того легкого, которое было компрессировано опухолью, если бы опухоль не была бы удалена внутриутробно. Данная операция закончилась очень хорошо.
Словом, несмотря на то, что медицина не всесильна, она может гораздо больше, чем думаете вы и, может быть, даже ваш участковый врач в поликлинике. Главное, вовремя воспользоваться всеми этими возможностями. Если вы запланировали ребенка, не поленитесь сходить к хорошему репродуктологу и врачу-генетику. Во время беременности не пропускайте как минимум три главных УЗИ – это абсолютно безопасная для ребенка процедура, которая поможет вам избежать больших проблем. И главное, если что-то пошло не так, не торопитесь паниковать: вполне возможно, наследственных нарушений можно избежать или исправить пороки еще до появления ребенка на свет. Ваше здоровье!
Партнерский блок PHILIPS
Татьяна Денисова, эксперт по грудному вскармливанию Philips Avent:
«После родов мама и малыш находятся в перинатальном центре до тех пор, пока их состояние полностью не стабилизируется. В этот период после выписки все усилия медицинского персонала и самой мамы должны быть направлены на то, чтобы стимулировать и поддержать лактацию, потому что грудное молоко – это идеальное питание для младенца первого года жизни.
Также грудное вскармливание очень полезно и для мамы: оно позволяет восстановить весь организм, способствует быстрому сокращению матки и снижает риск многих заболеваний в том числе таких, как рак яичников и груди. Однако многие мамы, особенно работающие, когда сталкиваются с какими-то трудностями на этапе грудного вскармливания, к сожалению, сразу прибегают к докорму смесями. По статистике в России всего лишь 40% мам, которые кормят грудным молоком малышей свыше 6 месяцев.
Хотелось бы, чтобы мама кормила ребенка грудью как можно дольше. При этом по статистике практически у каждой мамы возникают те или иные ситуации, например, маме нужно отлучиться из дома, сходить к врачу или парикмахерскую, мама может принимать временно лекарства, несовместимые с грудным вскармливанием, либо мама учится. В тоже время сейчас много социально-активных мам, они рано выходят на работу.
Для этих мам есть молокоотсос, контейнеры для хранения сцеженного молока и физиологичные бутылочки. С помощью этих продуктов мама может создать индивидуальный банк грудного молока у себя дома, то есть другими словами сделать запас молока.
Каковы же сроки хранения грудного молока? Считается, что при комнатной температуре грудное молоко хранится до 3-х часов. В холодильнике до 24-х часов и в морозильной камере от 3-х до 6-ти месяцев.
Если мама создала индивидуальный банк грудного молока, то она может продлить кормление грудным молоком своего малыша.
На сегодняшний день производители, например Philips Avent, делают все возможное, чтобы грудное вскармливание для мамы стало легким и было максимально полезно для малыша».
Фото: depositphotos.com